Terapia cu celule stem la Regina Maria Băneasa: povestea unui tratament revoluționar care a dat șansă la viață prematurilor cu grave complicații la naștere

În România, terapia cu celule stem a început cu un caz care a adus speranță acolo unde metodele tradiționale eșuaseră. Bebe Ion, un micuț prematur cu afecțiuni pulmonare grave, a fost primul copil din țară care a beneficiat de acest tratament inovator în anul 2020. Ceea ce părea o ultimă opțiune, o încercare riscantă de a-l salva, s-a transformat într-o poveste de succes cu rezultate spectaculoase. Terapia cu celule stem a fost folosită în cazuri de bronhodisplazie pulmonară, asfixie la naștere și alte suferințe neurologice, demonstrând un potențial uimitor în regenerarea țesuturilor și îmbunătățirea evoluției acestor copii. Neonatologul Dana Zaciu și biologul Magda Dulugiac povestesc despre terapia cu celule stem care a oferit a doua șansă la viață unor bebeluși prematuri cu complicații grave la Spitalul Regina Maria Băneasa din București.
Bebe Ion – primul prematur din România care a beneficiat de terapia cu celule stem
„Așa a pornit totul”, rememorează dr. Dana Zaciu, medic primar neonatologie, șefa secției de Terapie Intensivă Neonatală din cadrul Spitalului Regina Maria Băneasa din București, „de la un prim caz în care ne cam împotmolisem cu tot ce se știa ca terapie pentru bronhodisplazie în momentul acela. Sora lui Ion a avut o evoluție un picuț mai bună și mai rapidă, dar băiețelul, fratele ei geamăn, încă rămânea oxigenodependent pe ventilator. Îl mai scoteam pentru perioade scurte, apoi iar trebuia să revenim cu el pe ventilator, iar îl mai scoteam… aveam o evoluție trenantă care nu prea ducea la nimic bun. Starea plămânului lui cu fiecare episod era din ce în ce mai precară. Și, atunci, de comun acord cu părinții, am stabilit să încercăm terapia cu celule stem, pentru că era o șansă să ne desprindem de ventilator și să se ducă către o viață normală împreună cu surioara lui”.
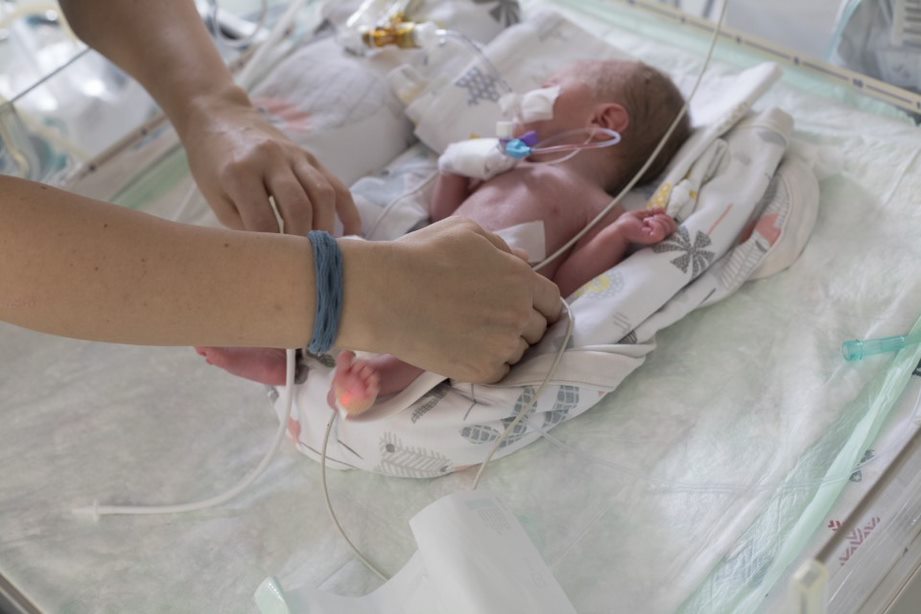

Terapia cu celule stem este o șansă pentru copiii prematuri care se confruntă cu afecțiuni pulmonare severe, cum ar fi bronhodisplazia pulmonară, sau cu afecțiuni neurologice, precum asfixia severă la naștere sau diverse tipuri de suferință cronică sau accidente vasculare cerebrale.
„Terapia cu celule stem este un concept cu care lumea medicală tatonează de ceva vreme. La momentul în care am încercat și noi, existau niște studii care încercau să elucideze misterul din spatele celulelor. Eu am avut ocazia să aud de terapia cu celule stem la niște conferințe internaționale de mare anvergură. Medicii începuseră să folosească terapia asta, mai ales în cazurile în care terapiile actuale sunt cumva depășite și nu mai reușesc să găsească o rezolvare. Și, atunci, văzând rezultatele lor care erau spectaculoase, am spus: «Ok, am vrea să dăm și noi această șansă copiilor prematuri care se nasc în România, chiar dacă nu suntem la nivelul de cercetare care se găsește pe afară la momentul ăsta»”, spune dr. Zaciu.
Rezultatele terapiei cu celule stem au fost impresionante
În ciuda faptului că studiile privind terapia cu celule stem sunt încă în desfășurare, neonatologul a decis, de comun acord cu părinții, să se încerce această variantă. Deși există diverse tipuri de celule stem, dr. Zaciu a ales să utilizeze celule stem din gelatina cordonului ombilical, deoarece acestea nu prezintă riscul de a fi rejectate în niciun fel de organism. Terapia cu celule stem reprezintă, practic, inocularea acestora în organism, aceste celule având capacitatea de a repara leziunile din corp.
Rezultatul a fost impresionant, chiar dacă medicul spera la un efect pozitiv, rapiditatea și eficiența terapiei i-au depășit așteptările. „După prima administrare am avut o îmbunătățire semnificativă a parametrilor de ventilație și cu imaginea radiologică mult îmbunătățită. A mai durat un picuț până am obținut a doua doză pentru administrare. După a doua am reușit să-l scoatem de pe ventilator și după aceasta, în scurt timp, a urmat plecarea acasă”, își amintește dr. Zaciu.
Evoluția lui Ion a fost remarcabilă și în următorii doi ani după terapie, perioadă în care copiii prematuri sunt predispuși la infecții și spitalizări repetate. Ion nu a avut probleme de sănătate majore, spre deosebire de alți copii prematuri care ajung chiar să fie reintubați din cauza unei simple răceli.
La vârsta de patru ani azi, Ion are o dezvoltare normală. „N-am avut nici măcar complicațiile astea tipice ale copilului născut prematur în care să aibă infecții intercurente, spitalizări! Pentru că în primii doi ani de viață acești copii sunt foarte susceptibili la infecții, ajung să se interneze de foarte multe ori cu probleme respiratorii. Adică plămânul lor nu are o dezvoltare normală și atunci reacționează mai rău la tot ceea ce în mod normal e expus un copil în primii doi ani de viață”, explică medicul. N-a fost și cazul lui bebe Ion. Ba din contră, a devenit un punct de reper în salvarea cazurilor de bebeluși prematuri care nu au alte șansă la viață.
Cazul „David”, apoi povestea lui Paul – toate au în comun terapia cu celule stem. Și succesul!
La doar câteva luni distanță de acest succes, medicii de la Regina Maria s-au confruntat cu un alt caz dificil – David. Ca și Ion, David a fost un bebeluș prematur cu o evoluția dificilă și cu numeroase complicații încă din perioada intrauterină. În cazul lui, cunoscând deja efectele terapiei cu celule stem, medicii au decis administrarea acestora mai devreme, în încercarea de a împiedica dezvoltarea unei bronhodisplazii severe spre care se îndrepta bebelușul. Administrarea celulelor stem a avut un efect benefic, David înregistrând o evoluție favorabilă. Întreaga poveste a recuperării lui David o găsiți AICI.
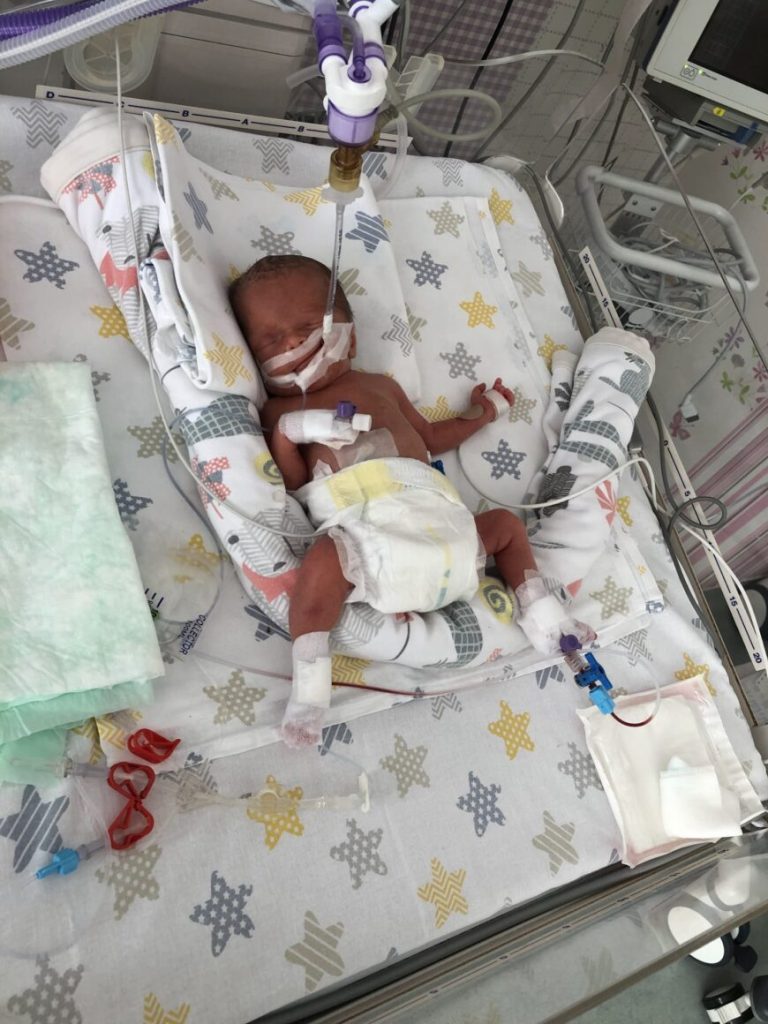

Sursa foto: REGINA MARIA
Apoi a fost Paul. Spre deosebire de Ion și David, Paul n-a fost un bebeluș prematur, ci un copil născut la termen, însă cu un scor Apgar mic și care a suferit o asfixie severă la naștere. „Avea un potențial de a dezvolta niște leziuni neurologice severe pe termen lung. Investigațiile imagistice (ecografie) realizate la naștere și în primele zile de viață indicau o evoluție nefavorabilă. Administrarea de celule stem la el, la fel, a venit cu o evoluție foarte bună pe termen lung, pentru că el acum are aproape 2 ani, e vesel și energic, și cu dezvoltare neurologică în limite normale, ceea ce la un copil cu asfixie se întâmplă extrem de rar”, spune dr. Zaciu.
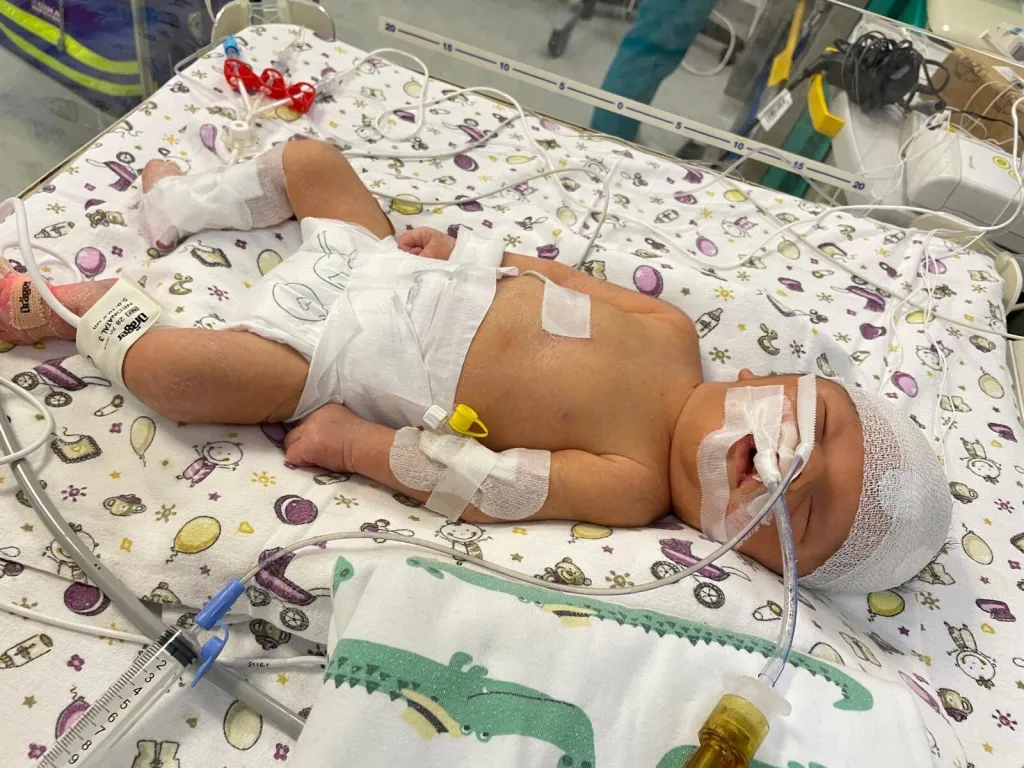



Sursa foto: REGINA MARIA
Ce s-ar fi întâmplat dacă acești copii nu ar fi putut beneficia de terapia cu celule stem? Dacă la naștere, părinții nu ar fi decis să opteze pentru recoltarea și stocarea acestora? „Nu putem ști cu exactitate pentru că niciodată n-ai cum să știi după ce ai făcut un gest de genul ăsta, dar știm ce se întâmplă în alte cazuri și atunci avem un reper cumva. Este clar că li s-a dat o șansă și o speranță la o viață normală după niște episoade de suferință serioase, pulmonare sau neurologice, adică lucruri care sunt mai mult decât esențiale în dezvoltarea unui copil”, conchide neonatologul.
Celulele stem: ce sunt, cât durează să le obții pentru terapie și cum se administrează?
Celulele stem sunt prezente în mod natural în organismul uman, iar cele recoltate la naștere au o putere de vindecare mare, putând fi utilizate în terapii celulare. Dar ca să ajungă să fie folosite în terapie trebuie parcurse niște etape, pe care ni le-a explicat Magda Dulugiac, doctor în biologie și managerul laboratorului de celule stem de la Regina Maria Banca Centrală de celule stem, unde sunt pregătite celulele stem pentru terapie.
Sângele din cordonul ombilical și țesutul din care este format acesta conțin atât celule stem hematopoietice, cât și celule stem mezenchimale. Cele hematopoietice sunt responsabile pentru formarea eritrocitelor, leucocitelor și trombocitelor, adică elemente ale sângelui. De aceea sunt folosite în transplant, pentru tratarea afecțiunilor maligne si nonmaligne ale sângelui. Diferența este că cele mezenchimale au capacitatea de a se diferenția într-o varietate de tipuri de celule, inclusiv celule adipoase (grăsime), osteocite (os) și condrocite (catilaj). Aceste celule sunt folosite în terapia celulară pentru a ajuta celulele existente din organism să funcționeze corect. Ele au un rol important în repararea si regenerarea țesuturilor și au fost utilizate cu succes în tratarea displaziei bronhopulmonare și a unor afecțiuni neurologice.
Magda Dulugiac, doctor în biologie
Cum se recoltează și se verifică celulele stem la naștere
La naștere, se recoltează două produse biologice importante pentru stocarea celulelor stem: sângele de cordon ombilical și țesutul de cordon ombilical, explică biologul.
- Sângele de cordon ombilical se recoltează la nașterea copilului și după secționarea cordonului ombilical, prin puncționarea venei ombilicale și colectarea sângelui într-o pungă specială. Acest sânge este bogat în celule stem hematopoietice și mezenchimale.
- Țesutul de cordon ombilical se obține după recoltarea sângelui, prelevându-se un fragment de aproximativ 20 cm din cordonul ombilical. Acest fragment este bogat în celule stem mezenchimale.

Ambele produse sunt extrem de importante pentru stocarea celulelor stem, deoarece conțin tipuri diferite de celule stem cu aplicații terapeutice distincte. Pe lângă aceste două produse, se recoltează și o probă de sânge matern, care este necesară pentru testarea calității unităților de celule stem și pentru a verifica dacă mama este purtătoare a unor infecții transmisibile. „Testarea calității celulelor stem recoltate se face și prin testarea sângelui matern. Este important să vedem dacă mama este pozitivă pentru hepatită B, C, HIV, HTLV, sifilis, citomegalovirus. Noi facem aceste teste pentru fiecare mămică”, spune biologul.
Cum se pregătesc celulele stem recoltate pentru a fi folosite în terapie
După recoltare, kiturile cu probe biologice sunt transportate către banca de celule stem unde sunt supuse etapelor specifice de bancare: etichetarea, procesarea, congelarea, stocarea și testarea. Procesarea sângelui de cordon ombilical durează aproximativ 4 ore și implică centrifugări repetate, îndepărtarea plasmei și a eritrocitelor, eliminarea componentelor sanguine care nu sunt utile în transplant, și adăugarea unei substanțe de crioprotecție, pentru a preveni formarea cristalelor de gheață care ar putea afecta celulele pe parcursul etapei de congelare. Produsul obținut este supus congelării programate iar apoi este stocat in tancuri cu azot lichid, la o temperatură de -196°C. Rezultatul final este un produs „ready to use” (gata de utilizare), care poate fi decongelat și administrat direct pacientului.
Procesarea țesutului de cordon ombilical este diferită. În urma procesării rezultă un produs intermediar care necesită o etapă suplimentară de cultură celulară pentru a se obține celulele stem mezenchimale utilizabile în terapie. Procesarea țesutului de cordon ombilical implică izolarea gelatinei Wharton (adică îndepărtarea vaselor de sânge din cordonul ombilical și izolarea gelatinei Wharton, o substanță bogată în celule stem mezenchimale), apoi mărunțirea acestei gelatine și amestecarea fragmentelor de gelatină Wharton cu plasma obținută din sângele de cordon ombilical al aceluiași copil. După adăugarea substanței de crioprotecție, suspensia tisulară obținută este eșantionată în criotuburi care vor fi suspuse congelării programate și stocării la o temperatură de -196°C. Produsul obținut este o sursă de celule stem mezenchimale, nu un produs final gata de utilizare. Pentru a se obține din această suspensie celule stem mezenchimale utilizabile în terapie e nevoie de 20-30 de zile de cultură celulară pentru ca celulele să se multiplice.
Atunci când a apărut necesitatea utilizării celulelor stem mezenchimale în terapia celulară pentru Ion, două criotuburi de țesut au fost decongelate și au fost inițiate culturile celulare.
Pentru că protocolul de cultură celulară nu este încă standardizat la nivel internațional – în practică se folosește ser fetal bovin, care nu este recomandată pentru aplicațiile clinice, biologul Magda Dulugiac a folosit ser matern. O abordare inovatoare, care îi aparține, și care a avut rezultate promițătoare. „În cadrul studiilor de doctorat, pentru testele mele pe culturi celulare, am folosit ser din sângele mamei. Deci știam că suplimentarea mediului de cultură cu ser matern oferă suport nutritiv și susține multiplicarea celulelor în cultură, fiind și lipsit de riscuri în ceea ce privește transmiterea infecțiilor. Și atunci am folosit sângele mamei. A venit mămica periodic, ne dădea eprubete cu sânge și noi îl foloseam astfel încât să putem crește celulele în laborator”, povestește biologul. Multiplicarea celulelor în laborator implică respectarea unor condiții strict controlate, o atenție deosebită și implicarea unei echipe de specialiști dedicați. Numărul celulele care trebuie obținut depinde de doza celulară care trebuie administrată pacientului și care este calculată în funcție de greutatea corporală a acestuia.
Din punct de vedere legal, celulele stem din cordonul ombilical stocate într-o bancă privată, pot fi eliberate doar pentru uz autolog (copilul de la care s-a recoltat) sau alogen înrudit (rude de gradul 1 și 2). Pentru celulele stem din sângele cordonului ombilical este obligatorie existența unei compatibilități de cel puțin 50% între donator și primitor. În cazul celulelor stem mezenchimale din țesutul de cordon ombilical, nu există bariera histocompatibilității ceea ce sugerează că acestea ar putea fi utilizate în terapii „de pe raft”, cum le numește biologul, însă legislația actuală nu permite utilizarea lor la alți pacienți decât donatorul sau rudele acestuia.
Administrarea „serului” cu celule stem și momentul ales: „Există un interval de timp optim în care terapia cu celule stem are cele mai bune rezultate”
În ceea ce privește metodele de administrare, există mai multe variante, în funcție de tipul afecțiunii, ne lămurește medicul neonatolog Dana Zaciu. „Pentru bronhodisplazie, celulele stem se administrează prin sonda endotraheală, în timp ce pentru afecțiunile neurologice se preferă administrarea intranazală, deoarece s-a demonstrat că celulele stem ajung în zona lezată în câteva ore, fără a fi nevoie de injectare directa ”. Altfel spus, prin același tub prin care bebelușul este ventilat, și primește surfactantul intră și celulele stem în cazul micuților care prezintă suferință pulmonară. Pentru ceilalți, cu afecțiuni neurologice, administrarea terapiei cu celule stem reprezintă câteva picături în năsuc.
Foarte important este însă și momentul în care se începe această terapie cu celule stem: „Există un interval de timp optim în care terapia cu celule stem are cele mai bune rezultate. Când administrarea se începe în apropierea momentului în care s-a produs leziunea, atunci există un grad ridicat de inflamație în zona afectată, ceea ce atrage celulele stem și le stimulează să acționeze”, explică neonatologul.
Monitorizarea după terapia cu celule stem
Efectele terapiei cu celule stem în cazul bebelușilor prematuri care nu răspund la protocoalele tradiționale sunt spectaculoase. Până în prezent, niciunul dintre beneficiarii acestei șanse la viață nu au manifestat reacții adverse la administrare, iar pe termen lung au avut evoluție foarte bună. „La cei care aveau bronhodisplazie, spre exemplu, s-au monitorizat markerii inflamatori, care au scăzut pe măsură ce ne îndepărtam de momentul administrării. Reacția de reparare completă a durat undeva între o lună și jumătate, două, adică până când am văzut o îmbunătățire semnificativă – i-am putut desprinde de administrarea de oxigen. S-au făcut radiografii, s-au monitorizat markerii inflamatori, plus evaluările clinice seriate. Celor cu probleme neurologice li s-au făcut ecografii transfontanelare seriate, examene neurologice care le monitorizează dezvoltarea neuro și au avut o evoluție foarte bună, ei fiind în grija unor neurologi care monitorizează și partea asta clinică”, explică neonatologul.
„Mai bine să le ai, și să nu ai nevoie”. Importanța recoltării celulelor stem la naștere
Celulele stem recoltate la naștere au un potențial terapeutic remarcabil. Ele pot fi utilizate pentru a trata afecțiuni atât la copilul de la care au fost recoltate, cât și, potențial, la alți membri ai familiei. „Îi încurajăm pe părinți să le recolteze pentru că este mai bine să le ai, și să nu ai nevoie decât să regreți ca nu le-ai stocat in situatii dramatice”, punctează neonatologul Dana Zaciu, subliniind că procesul de recoltare este sigur, procesul de recoltare și stocare respectand standarde europene foarte stricte.
Legislația privind terapia cu celule stem în România
„Noi când am văzut efectele fabuloase ale terapiei, ne-am dorit foarte mult să deschidem un studiu clinic în care să se înroleze cât mai mulți copii, cei care au unitățile stocate în băncile de celule.”
Însă pentru a putea desfășura studii clinice și a oferi produse de terapie avansată cu celule stem multiplicate în laborator – adică medicamente personalizate, banca de celule stem trebuie să obțină o autorizație de fabrică de medicament de la Agenția Națională a Medicamentului (ANMDMR). Procesul de obținere a autorizației de fabrică de medicament este extrem de complex, dar s-a dovedit a fi foarte greu de demarat. „În septembrie 2022, am depus dosarul standard pentru solicitarea inspecției farmaceutice în vederea obținerii autorizației de fabrică de medicament și încă așteptăm acea inspecție. Suntem pregătiți să facem tot ceea ce este necesar pentru a facilita accesul pacienților la studii clinice pentru terapii celulare autologe/alogen înrudite cu celule stem din cordonul ombilical”, spune biologul.
Inovația medicală impune o colaborare perfectă și… multă dragoste
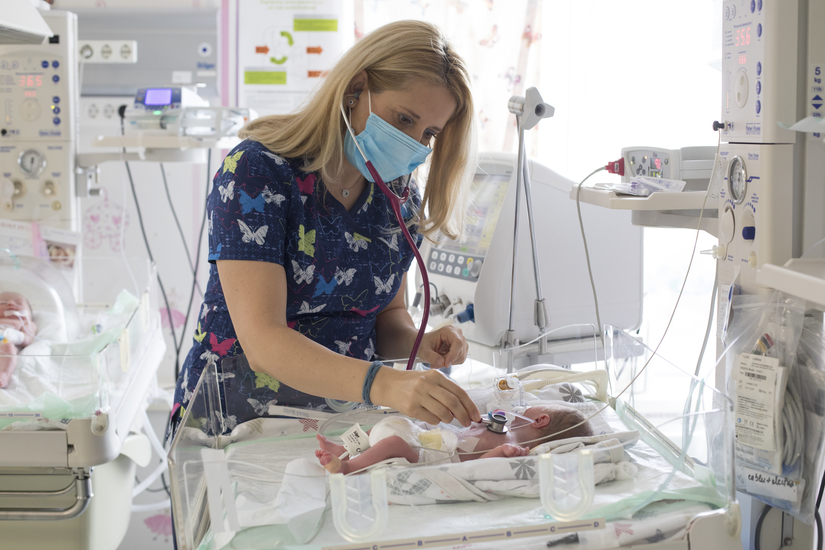
Terapia cu celule stem reprezintă o opțiune terapeutică promițătoare pentru bebelușii prematuri care suferă de afecțiuni grave. Deși există o serie de provocări legislative, succesul cazurilor reușite demonstrează potențialul acestei terapii de a îmbunătăți semnificativ viața acestor copii. Și depinde de o colaborare strânsă între membrii echipei medicale, care comunică eficient și își coordonează eforturile, alături de părinți.
„Recunosc că uneori îmi pare rău că nu sunt cunoscute lucrurile astea. Pentru că probabil că s-ar vedea diferit munca noastră. Când vine vorba de recoltarea celulelor stem, lumea crede că se recoltează o pungă care se duce pe undeva și se pune într-un frigider și cam asta este… Dar nu-i deloc așa. E acolo o muncă foarte grea și importantă pe care recunosc că nici eu n am apreciat o până la momentul în care i am vizitat”, spune neonatologul despre munca celor de la banca de celule stem.
Deși munca neonatologul și a biologului se desfășoară în spații complet separate – unul trimite celulele pregătite, altul le administrează și urmărește evoluția bebelușului – există, totuși, un spațiu care le unește. Unul virtual, dar plin de recunoștință: „Eu îi trimit poze cu copiii să îi mai vadă pe măsură ce încep să se ridice și să facă năzdrăvănii. Tare haioși sunt ăștia mici! Am primit de la David la un moment dat un filmuleț în care plimba o trotinetă printre blocuri la 10 seara și trecea prin toate bălțile. Astea sunt momente în care îți dai seama că tot ceea ce faci zi de zi s-a concretizat în ceva”, încheie medicul Dana Zaciu.
Articol susținut de Regina Maria





