Când te dor articulațiile fără să îmbătrânești și fără să plouă afară

Durerile articulațiilor sunt puse adesea pe seama înaintării în vârstă sau sunt asociate cu vremea urâtă de afară. Ce se întâmplă însă când articulațiile te dor cu toate că ești o persoană tânără și nici nu plouă afară?
Ce este poliatrita reumatoidă?
Poliatrita reumatoidă este o boală autoimună, cronică, ce afectează în special articulațiile mâinilor și picioarelor. Apare cel mai frecvent la femei (aproximativ 75% dintre cazuri) și este diagnosticată cel mai adesea între 30 și 50 de ani, chiar dacă poate să apară la orice altă vârstă.
Alături de spondilita anchilozantă (despre care poți citi pe larg aici), poliatrita reumatoidă este o boală autoimună din familia bolilor reumatismale care apare la persoane tinere. Mai mult, bolile autoimune reumatismale reprezintă a doua cauză de handicap la persoane tinere, după traumatismele rezultate din accidente, a explicat prof. dr. Simona Rednic, medic primar Reumatologie și Medicină Internă, șefa Secției de Reumatologie din cadrul Spitalului Clinic Județean de Urgență Cluj-Napoca și președintele Societății Române de Reumatologie, în cadrul unui eveniment organizat de Asociația Pacienților cu Boli Reumatismale Inflamatorii din Transilvania (ART) și Coaliția Organizațiilor Pacienților cu Afecțiuni Cronice (COPAC).
Pentru a veni în sprijinul pacienților cu boli reumatismale autoimune inflamatorii, Coaliția Organizațiilor Pacienților cu Afecțiuni Cronice (COPAC) și Asociația Pacienților cu Boli Reumatismale Inflamatorii din Transilvania (ART) pun la dispoziție Ghidul Pacientului cu Spondilită anchilozantă și Ghidul Pacientului cu Poliatrită reumatoidă.

Prof. dr. Simona Rednic, președintele Societății Române de Reumatologie
Ghidul Pacientului cu Spondilită anchilozantă îi are ca autori pe dr. Carina Tămaș, dr. Daisy Ana Maria Vaida Voevod și dr. Diana Vulcu și este coordonat de prof. dr. Simona Rednic, iar Ghidul Pacientului cu Poliatrită reumatoidă îi are ca autori pe dr. Andreea Predoiu și dr. Ioana Rusu și este coordonat de prof. dr. Simona Rednic.
De asemenea, pe 12 octombrie, de Ziua Mondială a Artritelor, Societatea Română de Reumatologie, Asociația Pacienților cu Boli Inflamatorii Reumatismale (ART) din Transilvania și Coaliția Organizațiilor Pacienților cu Afecțiuni Cronice din România (COPAC) au lansat în România chestionarul „Punctele sensibile ale reumatologiei”, realizat de Societatea Europeană a Asociațiilor pentru Reumatologie (EULAR).
Chestionarul „Punctele sensibile ale reumatologiei” este disponibil aici: Punctele sensibile ale reumatologiei.
Ce declanșează poliatrita reumatoidă?
În ciuda cercetărilor efectuate, nu s-a putut stabili o cauză exactă a apariției bolii.
Anumiți factori de risc pot predispune însă la apariția bolii:
- Sexul – reprezintă unul dintre cei mai importanți factori de risc. Femeile sunt de 3 ori mai predispuse decât bărbații pentru a dezvolta poliartrită reumatoidă.
- Antecedentele familiale – cu toate că poliartrita reumatoidă nu este o boală genetică, se știe că aceasta apare mai frecvent la persoanele care au în familie rude cu boli autoimune.
- Genetica – persoanele care prezintă anumite variante ale genelor HLA (human leucocyte antigen) au o susceptibilitate mai mare de a dezvolta boala.
- Infecțiile – cercetatorii bănuiesc că anumite populații bacteriene de la nivelul cavității bucale sau a colonului reprezintă factori predispozanți pentru apariția bolii.
- Fumatul – se considera că fumatul este unul dintre cei mai importanți factori de risc pentru apariția poliartritei reumatoide. În plus, crește posibilitatea apariției unei forme mai severe, încă de la debutul bolii.
- Stresul – mulți pacienți prezintă episoade stresante (de ex. divorț, decesul unei persoane apropiate) cu câteva luni înaintea apariției bolii, dar rolul acestuia în dezvoltarea bolii nu este clar.

Care sunt simptomele poliatritei reumatoide? De la „laba de cârtiță” la „gâtul de lebădă”
Debutul bolii poate fi insidios sau brusc, boala având perioade de durere puternică sau de acalmie. La început, pacienții pot prezenta simptome ca oboseală, dureri musculare, subfebrilități sau scădere ponderală, ulterior apărând și durerile articulare și amorțeala.
Simptomele articulare au debut gradual și includ durerea, amorțeala, roșeața, căldura locală și tumefierea articulară. De obicei, sunt afectate aceleași articulații pe ambele părți ale corpului (aspectul simetric).
„Mă dor îngrozitor mâinile. Sunt prins.” – Auguste Renoir (1841-1919). Pictorul a suferit de poliartrită reumatoidă încă din 1892.
Cele mai frecvente simptome:
- Articulațiile mici ale mâinilor și picioarelor sunt cel mai frecvent primele afectate în poliartrita reumatoidă. Articulațiile pumnului și ale degetelor sunt cuprinse în primul rand și, de obicei, simetric. Aproximativ 5% dintre pacienți pot dezvolta sindrom de tunel carpian prin afectarea încheieturii mâinii; acesta se manifestă prin slăbiciune, furnicături și amorțeala anumitor degete ale mâinii.
- Cu timpul poate să apară deformarea mâinii (degetele se orientează spre lateral în ,,labă de cârtiță”), sau deformarea degetelor ,,în gat de lebada” sau ,,în butonieră”).
- Asemănător mâinilor, la nivelul picioarelor poate să apară în stadii tardive deformarea degetelor „în ciocan”.
- Afectarea coatelor poate duce la compresiuni nervoase cu apariția senzației de amorțeală.
- Umerii pot fi afectați în stadiile tardive ale bolii, ducând la limitarea mișcărilor.
- La fel ca în afectarea încheieturii mâinii, afectarea gleznei poate să ducă la iritarea nervilor și apariția senzației de furnicături și amorțeală la nivelul picioarelor.
- Afectarea genunchilor este frecventă și se manifestă prin dificultatea de a îndoi genunchiul. Una din complicatiile cele mai frecvente ale afectării genunchilor este formarea unui chist plin cu lichid, localizat în partea posterioară a genunchiului.
- Șoldurile pot fi afectate în stadiile tardive ale bolii și se manifestă prin dificultate la mers.
- Unii pacienți pot prezenta simptome ale coloanei vertebrale cervicale (portiunea coloanei vertebrale aflate intre umeri și baza craniului) ce pot fi resimțite prin dificultatea rotirii capului și prin dureri cervicale.
Simptome extraarticulare
Simptome cutanate:
- Nodulii reumatoizi reprezintă formațiuni nodulare moi, nedureroase și mobile ce pot să apară sub piele. Apar cel mai frecvent în punctele de presiune cum ar fi coate, tendoanele mâinilor, la ceafă sau la nivelul tendonului lui Ahile. În unele cazuri, aceștia pot să apară și la nivelul plămânului.
- Alte simptome cutanate sunt reprezentate de fenomenul Raynaud (colorarea degetelor la frig) și vasculita cutantă (inflamația vaselor).
Simptome oculare:
- Cea mai frecventă manifestare oculară este sindromul de ochi uscat.
- Dacă se asociază și cu uscăciunea gurii, atunci acesta este definit ca sindrom Sjogren secundar.
- Pe lângă acestea, mai poate să apară inflamația diferitelor straturi ale ochiului (inflamația sclerei duce la apariția scleritei și a episclerei la apariția episcleritei) ce se manifestă prin durere oculară și scăderea vederii.
Simptome respiratorii:
- Afectarea pulmonară apare cel mai frecvent la bărbați fumători, la pacienții cu boală îndelungată și este reprezentată de pneumopatia interstițială difuză, care se manifestă prin dificultate de respirare și tuse.
Simptome cardiace:
- Afectarea inimii și a valvelor acesteia poate să ducă la dureri toracice sau palpitații. Este rară.
Simptome hematologice:
- Anemia (scăderea numărului de celule roșii sanguine) poate să apară din cauza inflamației cronice.
- Globulele albe (leucocite) sau roșii (eritrocite) sau trombocitele pot fi afectate de tratament.
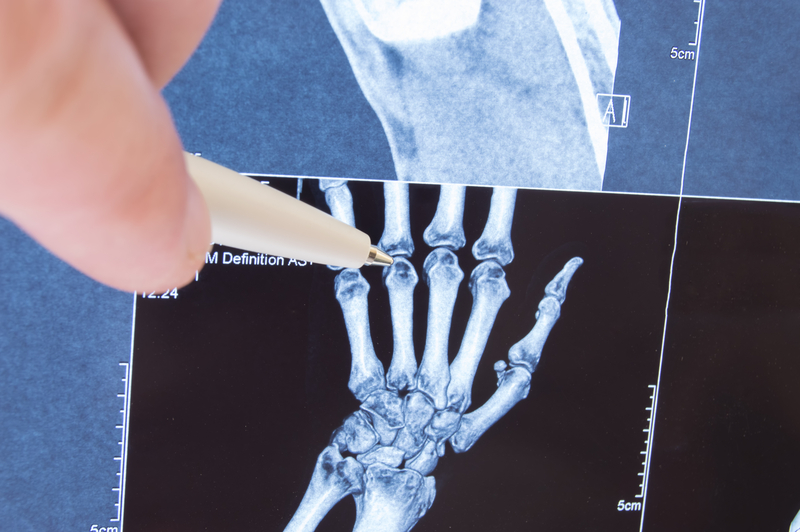
Cum se pune diagnosticul de poliartrită reumatoidă?
Pentru stabilirea diagnosticului de artrită reumatoida, medicul reumatolog se bazează pe semne și simptome, teste de laborator și radiografii.
Testele de laborator ajută atât la stabilirea diagnosticului cât și la diferențierea de alte boli.
Factorul reumatoid (FR) și anticorpii anti anticorpi anti-peptide ciclice citrulinate (CCP) reprezintă anticorpi ce pot fi dozați din sângele pacienților cu poliartrită reumatoiă, la care în cele mai multe cazuri sunt crescuți.
Sindromul inflamator este cuantificat prin dozarea VSH (viteza de sedimentare a hematiilor) și a CRP (proteina C reactiva). O creștere a acestora înseamna boală activă.
Radiografiile ajută medicul la stadializarea bolii și evaluarea extensiei acesteia.
Ecografia este utilă în evidențierea modificărilor structurale de la nivelul articulațiilor.
Cum te afecteaza poliartrita reumatoidă?
Deși este o boală cronică, poliartrita reumatoidă poate fi ținută sub control cu ajutorul medicației. Afectarea articulațiilor duce însă la dificultăți și limitari în îndeplinirea gesturilor și sarcinilor cotidiene.
De asemenea, durerea dată de boală poate conduce la anxietate sau depresie, motiv pentru care trebuie discutate simptomele cu medicul curant și ce5rut ajutor de specialitate.
Poți avea copii dacă suferi de poliartrită reumatoidă?
Studiile au arătat că nu există o creștere a numărului de sarcini pierdute la femeile cu poliartrită reumatoidă comparativ cu populația generală. Cu toate acestea, medicația urmată poate să ducă la complicații ale sarcinii. Din acest motiv, este important pentru femeile care doresc să rămână însărcinate să anunțe medicul reumatolog, deoarece ar putea fi necesară schimbarea terapiei.
De multe ori, simptomatologia scade sau dispare complet în timpul sarcinii, însă există posibilitatea ca după naștere să reapară chiar mai accentuată. Din această cauză, este necesară o urmărire atentă de către medicul reumatolog înainte de sarcină, în timpul acesteia și chiar și după naștere.
Cu toate că poliartrita reumatoidă nu este o boală genetică, există o rată mai mare de apariție a bolilor autoimune la copiii ce provin din familii cu boli autoimune.
Vizitele la reumatolog
Pacientul diagnosticat cu poliartrită reumatoidă și medicul lui curant formează o echipa ce luptă împreună pentru îmbunătățirea calității vieții pacientului.
Vizitele la reumatolog vor fi programate la interval de o lună dacă boala este activaă (articulatiile dor și sunt umflate).
Pe măsura ameliorării simptomelor și a dispariției semnelor de activitate a bolii, vizitele medicale vor fi efectuate la fiecare 3-6 luni.
La fiecare vizită se vor evalua:
- numărul de articulații dureroase
- numărul de articulații umflate
- nota pe care pacientul o dă bolii, pe o scară de la 0 la 10
- markerii de inflamație din sânge (proteina C reactivă și VSH-ul)
Pe baza acestora, se vor calcula anumiți indici (scorul DAS28, CDAI, SDAI etc.) care dau indicii despre cât de activă este boala la acel moment.
La unele vizite, medicul va recomanda efectuarea unor radiografii, pentru a stabili cât de avansată este boala.
Medicul va evalua progresia bolii, eficiența tratamentului și apariția unor potențiale efecte adverse ale acestuia.
Fiecare persoană raspunde diferit la tratament. Este important ca pacientul să relateze medicului cum se simte sub tratament.
Cum se tratează poliartrita reumatoidă?
Odată diagnosticat cu poliartrită reumatoidă, pacientul trebuie să înceapă tratamentul cât mai repede posibil.
Cu cat tratamentul este început mai repede, cu atat cresc șansele ca boala să intre în remisiune și să nu apară deformări articulare. Cele mai bune rezultate sunt obținute prin combinarea tratamentului medicamentos cu respectarea unor norme de îngrijire personală.
De la tratament se dorește:
- ameliorarea simptomelor
- stoparea inflamației
- prevenirea deformărilor și a distrugerii articulare
- prevenirea complicațiilor pe termen lung.
În ce constă tratamentul pentru poliartrită reumatoidă
Antiinflamatoarele non-steroidiene (AINS):
- Pot fi utilizate doar la recomandarea medicului și ajuta la calma ea inflamației. Sunt folosite în episoadele dureroase.
- Efectul antiinflamatoarelor non-steroidiene este de scurtă durată și nu oprește evoluția bolii.
- Pentru prevenirea efectelor adverse, se recomanda limitarea consumului de antiinflamatoare non-steroidiene la cea mai mica doză eficientă, pe o perioada cat mai scurtă.
- Nu este recomandată asocierea a doua medicamente din această clasă.
- Antiinflamatoarele non-steroidiene pot fi administrate și local, prin aplicarea de creme sau geluri pe zona dureroasă. Acest tip de administrare scade riscul apariției efectelor adverse.
Glucocorticoizii:
- Sunt o clasă de medicamente care contribuie la reducerea inflamației, ameliorând durerea și celelalte simptome date de boală, însă trebuie utilizați doar cu acordul medicului. Sunt administrate fie sub formă de comprimate, fie sub formă injectabilă intravenoasă.
- Pentru a scădea riscul apariției efectelor adverse, glucocorticoizii trebuie administrați pe perioadă cât mai scurtă. În general, sunt folosiți pentru ameliorarea simptomelor până când intră în acțiune medicamentele cu mai mare potență de a stopa boala.
- Glucocorticoizii pot fi administrați și local, prin infiltrare direct in articulația inflamată. În acest caz, efectul lor durează pana la aproximativ o lună.
- Nu sunt recomandate prea multe infiltrații în aceeași articulație din cauza riscului de apariție a unei infecții la aceI nivel și a osteoporozei.

Medicamentele remisive sintetice (DMARDs):
- Această clasă de medicamente are un rol în reducerea inflamației și a răspunsului autoimun accentuat. Stopează progresia bolii și previn deformarile articulare.
- Efectul lor apare în decurs de câteva săptămâni. Sunt fabricate prin tehnici clasice de laborator. Pot fi administrate singure sau în combinație cu altă terapie remisiva, fie ea sintetică sau biologică.
- Ca efecte adverse, cele mai importante sunt creșterea riscului de infecții, greața, varsăturile, afectarea hepatica și scăderea numărului de celule din sânge. Se vor efectua periodic analize de sânge pentru depistarea eventualelor reacții adverse apărute.
- Medicul va informa pacientul despre cea mai potrivita terapie pentru el și îi va explica toate riscurile și beneficiile tratamentului.
Medicamentele remisive biologice:
- Mai sunt cunoscute sub denumirea de „terapie biologică”.
- Terapia biologica este recomandataă atunci când simptomele artritei reumatoide (durerile și tumefierile articulare) și sindromul inflamator (CRP și VSH crescut) nu dispar sub tratament cu cel puțin două remisive sintetice.
- Aceste medicamente acționează împotriva unor substanțe specifice (citokine) implicate în producerea inflamației și opresc/încetinesc evoluția bolii.
- Sunt produse prin tehnici moleculare, de recombinare a ADN-ului.
- Se gasesc sub formă de preparate cu administrare injectabilă subcutanată sau intravenoasă. Se administrează la intervale de 1-2-4 săptaămâni sau chiar 6 luni.
- Pacientilor le este recomandată vaccinarea antigripală anuală.
- O dată pe an se vor efectua analize pentru depistarea hepatitelor virale și a tuberculozei, iar analizele uzuale de sânge vor fi repetate la fiecare 6 luni.
Medicamentele remisive sintetice țintite:
- Pentru tratamentul poliartritei reumatoide a fost recent aprobat un grup de substanțe produse în laborator, care țintesc anumite molecule implicate în apariția bolii. Se numesc JAK-inhibitori. Se găsesc sub forma de comprimate și se administrează zilnic, singure sau în combinație cu alt remisiv sintetic.
- Printre efectele adverse aleJAK-inhibitorilor se numara creșterea riscului de infecții (în special Zona Zoster) și a evenimentelor trombotice (tromboze venoase, infarct miocardic acut, trombembolism pulmonar).
- Pacienților le este recomandată vaccinarea împotriva virusului varicelo-zosterian înaintea tratamentului cu JAK inhibitori și vaccinarea antigripală anuala.
- O dată pe an se vor efectua analize pentru depistarea hepatitelor virale li a tuberculozei, iar analizele uzuale de sânge vor fi repetate la fiecare 6 luni.
Rolul chirurgiei în tratarea poliartritei reumatoide
- Chirurgia este recomandată în stadiile tardive de boală, atunci când durerile articulare apar din cauza deformărilor și distrugerii articulare și nu a inflamației.

Ce stil de viață trebuie adoptat?
Pacienții diagnosticați cu poliartrită reumatoidă trebuie să ducă un stil de viață activ.
Sunt recomandate exerciții de aerobic, plimbări și exerciții de tonifiere musculară. De asemenea, exercițiile de stretching și mobilizarea blândă a articulațiilor, coordonată de fiziokinetoterapeut, aduc beneficii suplimentare.
În timpul episoadelor dureroase, în care boala este activă, pacienților le este recomandat să reducă din intensitatea exercițiilor.
Activitatea fizică regulată, împreună cu o dietă echilibrată, ajută la menținerea greutății corporeale ideale. Astfel, se evită un factor de stres suplimentar pe articulații.
O dietă bogată în antioxidanți și oprirea fumatului – măsuri recomandate:
- Oprirea fumatului – tutunul a fost dovedit a avea rol atât în apariția poliatritei reumatoide, cât și în agravarea simptomelor date de această boală.
- Dieta bogată în antioxidanți – așa numita „dietă mediteraneană”, bogată în pește, legume, fructe și ulei de măsline pare să ajute la calmarea inflamației, în contrast cu alimentația de tip fast food, care accentuează inflamația.
- Aplicarea de căldură pe mușchii încordați ajută la relaxarea acestora, iar compresele reci reduc inflamația și ameliorează durerea articulară dată de poliartrita reumatoidă.
Te poți vaccina dacă suferi de poliartrită reumatoidă?
Pacienții cu boli autoimne reprezintă un risc mai mare de a dezvolta infecții, atât din cauza bolii de fond și a bolilor asociate, dar mai ales din cauza tratamentelor urmate (glucocorticoizi, medicamente remisive sintetice sau biologice).
Atât tratamentul administrat cât mai precoce în stadiul bolii, cât și prevenția infecțiilor sunt aspecte importante la pacienții cu boli autoimune.
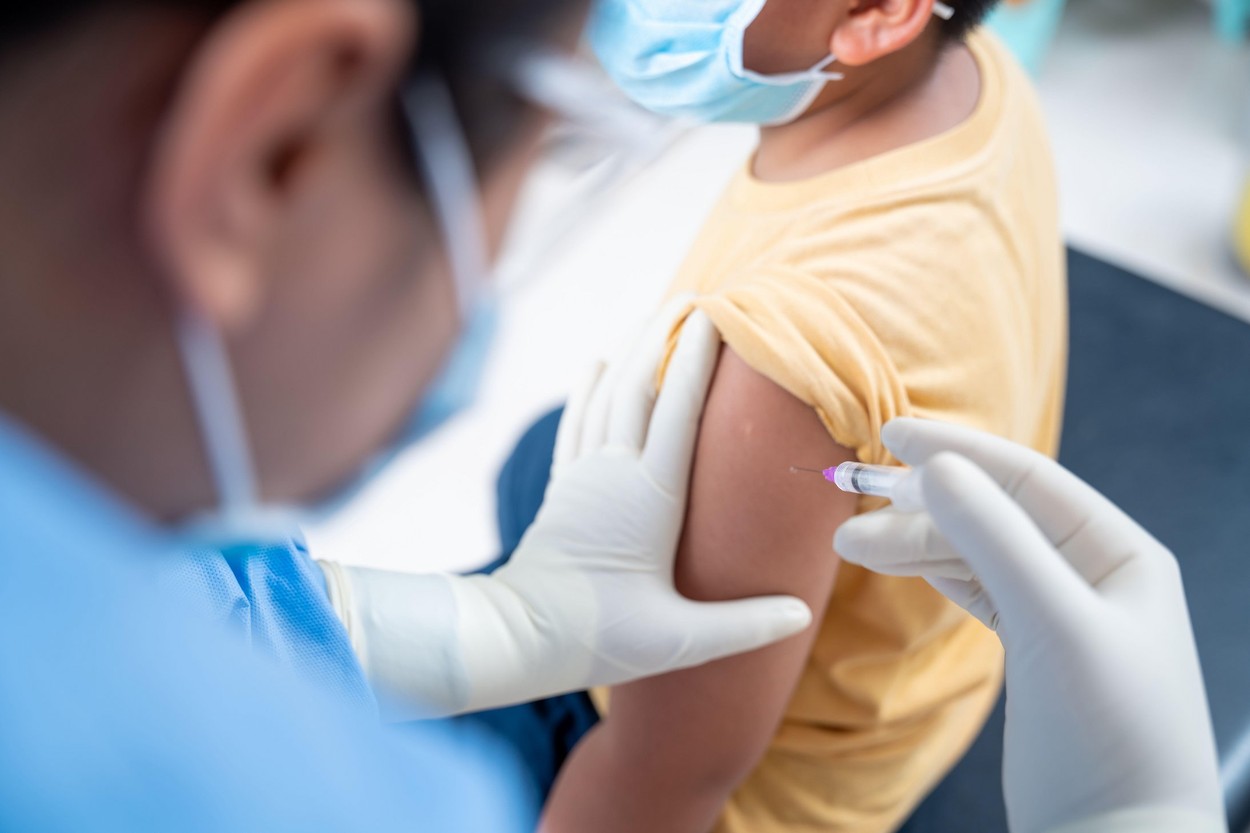
Câteva principii în vederea vaccinării pacienților cu boli autoimune:
- indicațiile trebuie făcute anual de către medicul dumneavoastră reumatolog;
- vaccinarea trebuie făcută în perioada „calmă” a bolii;
- pot fi administrate și vaccinuri inactivate și în timpul tratamentelor cu glucocorticoizi sau remisive;
- vaccinurile vii atenuate trebuie administrate cu precauție pacienților cu boli autoimune;
- vaccinul antigripal și eventual cel antipneumococic ar trebui administrate tuturor pacienților cu boli autoimne;
- este recomandat ca vacinurile pentru hepatita A, B, zona zoster și HPV să fie administrate pacienților cu boli autoimune aflați la risc;
- este recomandată vaccinarea persoanelor apropiate de pacient (familie, partener de viață).
Pacienții își pot gestiona mai bine boala dacă sunt informați
Informațiile medicale prezentate în articol sunt preluate din Ghidul Pacientului cu Poliartrită Reumatoidă, realizat de Coaliția Organizațiilor Pacienților cu Afecțiuni Cronice (COPAC) și Asociația Pacienților cu Boli Reumatismale Inflamatorii din Transilvania (ART).
„Ne-am propus să oferim tuturor pacienților (atât celor nou diagnosticați, cât și celor cu un istoric mai lung) informații complete și utile pentru a gestiona mai bine afecțiunea de care suferă. Ghidul conține atât informații medicale, cât și cele legate de stilul de viață. Ne adresăm deopotrivă și persoanelor care nu au fost diagnosticate, dar prezintă anumite simptome caracteristice afecțiunilor inflamatorii din dorința de a merge la medic. Diagnosticate devreme și cu tratament potrivit, aceste afecțiuni pot fi ținute sub control, iar pacienții pot avea o viață normală.” – Andrei Huțanu, pacient diagnosticat cu spondilită anchilozantă și președintele Asociației Pacienților cu Boli Reumatismale Inflamatorii din Transilvania (ART).

Radu Gănescu, pacient cronic și președintele Coaliției Organizațiilor Pacienților cu Afecțiuni Cronice (COPAC), cea mai mare asociație care reprezintă bolnavii cronici din România
„Ca reprezentant al pacienților cronici și ca pacient, consider că avem nevoie de informație din cea mai autorizată sursă – de la medicii specialiști. Cred cu tărie că fiecare afecțiune în parte ar trebui să aibă și un ghid dedicat pacienților. Coaliția Organizațiilor Pacienților cu Afecțiuni Cronice s-a implicat în acest demers și a început realizarea unei serii de ghiduri dedicate pacienților. Am început cu un ghid de informații despre vaccinare dedicat pacienților cronici, acum aceste două ghiduri pentru pacienții cu artrită și spondilită și este în pregătire un ghid pentru pacienții cu hipertensiune pulmonară. Sperăm să găsim informații utile, care să vă ajute să gestionați mai bine afecțiunea de care suferiți.” – Radu Gănescu, pacient diagnosticat cu talasemie majoră și președintele Coaliției Organizațiilor Pacienților cu Afecțiuni Cronice din România (COPAC).
Foto: Dreamstime.com.
Citește și:
 INTERVIURILE HotNews.ro
INTERVIURILE HotNews.ro































