
INTERVIU Sedarea și legarea pacienților COVID internați la ATI, între mit și realitate: Să nu sedezi pacientul ar însemna o formă de tortură
Sunt sau nu sedați și imobilizați unii dintre pacienții COVID-19 internați la ATI ? Vorbim despre o manevră medicală absolut necesară sau despre un abuz? Scandalul privind pacienții din secția de Terapie Intensivă a Spitalului Județean din Sibiu, care ar fi fost sedați și legați de paturi abuziv, a ținut zile întregi prima pagină în presa din România. Dacă la Sibiu s-au făcut sau nu abuzuri urmează să stabilească ancheta Ministerului Sănătății. Până atunci, HotNews.ro a stat de vorbă cu medici ATI din România, dar și din Franța, iar răspunsul a fost clar: în multe cazuri, sedarea, dar și imobilizarea pacienților, sunt manevre medicale absolut necesare în Terapie Intensivă.
În lipsa sedării, ar fi imposibil ca acești pacienți să suporte intubarea, care ar risca să devină o tortură pentru ei. De asemenea, pacienții critici sunt adesea agitați, fie din cauza bolii, fie din cauza tratamentului, astfel că imobilizarea mâinilor pe durată limitată poate fi spre binele lor, pentru a nu își smulge dispozitivele medicale la care sunt conectați.
Până când vom afla rezultatele anchetei Corpului de Control al Ministerului Sănătății la spitalul din Sibiu, HotNews.ro a stat de vorbă cu 4 medici din prima linie – Elena Copaciu, medic ATI și fostă șefă a Secției de Terapie Intensivă a Spitalului Universitar din București, Radu Lupescu, medic român de Terapie Intensivă la clinica Rhena din Strasbourg, decorat anul trecut de președintele Franței pentru eforturile depuse în timpul pandemiei de COVID-19, Emilian Imbri, medic și fost manager al Spitalului de Boli Infecțioase Victor Babeș din București și Florin Roșu, medic ATI și managerul interimar al Spitalului de Boli Infecțioase Sfânta Parascheva din Iași.
Răspunsul din partea tuturor celor medici 4 a fost clar: sedarea și, uneori, contenția pacientului critic internat în ATI (imobilizarea pentru scurt timp a mâinilor cu dispozitive speciale) sunt manevre medicale ce pot fi absolut necesare în cazul unor pacienți, folosite și acceptate în întreaga lume.
„Găsiți vreun manual de Terapie Intensivă fără capitol despre sedare?”
Elena Copaciu este medic ATI și a condus timp de 8 ani Secția de Anestezie-Terapie Intensivă a Spitalului Universitar de Urgență din București. „Găsiți vreun manual de Terapie Intensivă fără capitol despre sedare?”, a fost prima reacție a Elenei Copaciu, în momentul în care am întrebat-o cât de necesară este sedarea pacienților internați la ATI.
Sedarea pacienților a fost printre primele noțiuni pe care le-a învățat în rezidențiat, povestește medicul care a condus timp de 8 ani secția ATI a Spitalului Universitar.
Asta pentru că „în anumite situații, să nu sedezi pacientul ar însemna o formă de tortură”, subliniază Elena Copaciu.

Elena Copaciu, medic ATI
„Fără sedare, pacientul nu ar putea suporta nici sonda din trahee, nici aparatul de ventilație mecanică care îi aduce oxigen cât îi trebuie și elimină dioxid de carbon. Pe măsură ce starea lui se ameliorează, reduci treptat nivelul de sedare și începi protocolul de desprindere de ventilator.”
„Boala asta, COVID-19, mai ales insuficiența respiratorie, dă atacuri de panică, fac sindroame anxios depresive, insomnii. Și pentru psihologi si pentru psihiatri este o mare provocare gestionarea acestei noi patologii”, explică medicul Elena Copaciu.
Ea își amintește că „în 1995, când era internat la Spitalul Universitar în fază terminală, cu insuficiență respiratorie, Corneliu Coposu mi-a spus ‘Îmi pare rău că vă dau atâtea bătăi de cap, dar nici securitatea nu m-a chinuit atât de mult ca boala aceasta.’ Era vorba despre insuficiența respiratorie pe care i-o dădea tumora pulmonară. Lipsa de aer, de oxigen, este foarte dramatică pentru că oamenii sunt conștienți, până în stadii avansate. În plus, din cauza lipsei de oxigen, la nivel celular se produc deja modificări care sunt ireversibile, chiar și în cazurile în care ei nu par atât de afectați. Acestea sunt provocările acestei boli.”
Din punct de vedere legislativ, imobilizarea pacienților este prevăzută în Legea sănătății mintale, cu norme de aplicare, din anul 2016, spune Elena Copaciu: „Nu avem în altă parte contenția prinsă în legislație. Însă, în momentul în care pacientul este foarte agitat, până când răspunde la medicația pentru agitație psiho-motorie, pentru sedare, dacă nu există suficient personal să se poată gestiona situația până când medicamentele își fac efectul, pentru o perioadă scurtă de timp se face contenție cu niște brățări dintr-un material anume făcut. Brățările au o anumită configurație, ca să nu lezeze nici axul vascular, nici tegumentele, și contenția se face pentru o scurtă perioadă de timp.”
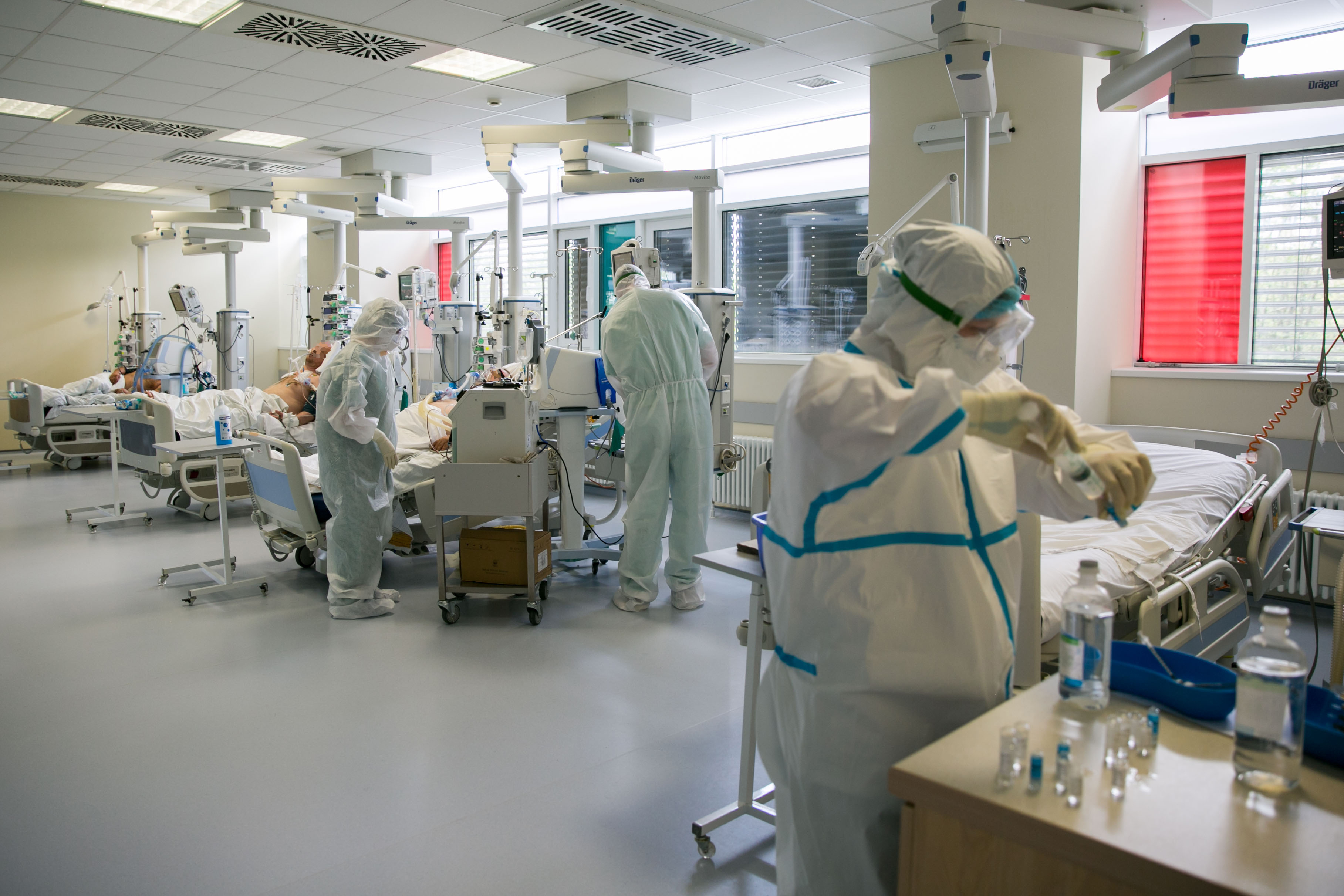
Secție ATI COVID-19
Pacienții critici pot fi agitați din foarte multe motive, explică medicul Elena Copaciu: „În cazul pacienților COVID-19, vorbim de modificarea dramatică a schimburilor gazoase, oxigen și dioxid de carbon, care dau, fiecare dintre ele, o formă de afectare a funcției cerebrale. Mai pot fi multe altele: o decompensare de diabet, un puseu hipertensiv care se adaugă peste toate acestea. Apoi, panica pe care o dă insuficiența respiratorie, care este marca bolii. Ține și de terenul fiecărui pacient in parte, sunt unii care au predispoziție sau patologie asociată, boli care dau agitație – agitația este extremă și nu poți nici măcar să injectezi medicația care îi stabilizează. Trebuie să faci un abord vascular, pui o perfuzie și după aceea să injectezi sedative pentru a putea asigura suportul avansat de funcții vitale, singurul care le poate salva viața. Ulterior, regimul de sedare se adaptează la datele clinice ale pacientului, incercând să limităm la maximum durata sedării, mai ales a celei profunde. Pe măsură ce starea lor se ameliorează scade si necesarul de sedare.”
Elena Copaciu atrage atenția și asupra unui alt fenomen: în unele secții ATI personalul este foarte redus, astfel că este dificil „să se ocupe de fiecare pacient așa cum ar trebui”. De asemenea, există cazuri în care personal medical din alte specializări face reconversia către Terapie Intensivă, deoarece este o specializare care se caută și care este bine plătită, însă atunci când văd ce presupune Terapie Intensivă, o specializare grea, acești oameni „se șochează, fac sindrom de stress posttraumatic din cauza suprasolicitării emoționale pe care o presupune activitatea susținută intr-o secție cu bolnavi critici”.
„Un pacient care încearcă să își smulgă sonda se întoarce într-o fază anterioară, pierde zile întregi”
Sedarea pacienților internați la Terapie Intensivă se face peste tot în lume și este un lucru absolut necesar, confirmă, pentru HotNews.ro, Radu Lupescu, medic român de ATI care lucrează la clinica Rhena din Strasbourg. Radu Lupescu a fost decorat, la finalul anului trecut, de președintele Franței, Emmanuel Macron, pentru eforturile depuse în timpul pandemiei de COVID-19.
Un pacient care are COVID și ajunge în secție ATI are nevoie de oxigen în cantitate foarte mare, „iar acest oxigen se administrează ori cu ventilație neinvazivă, adică i se pune o mască ermetic pe față și aparatul de ventilație împinge oxigen în plămânul pacientului sau se administrează oxigen cu debit foarte mare cu aparate specială și o sondă nazală sau în cazurile mai grave, pacientul trebuie intubat. Pentru a putea fi intubat, pacientul este sedat și uneori stă 2-3 săptămâni sedat. Mai ales că pacienții cu COVID sunt de multe ori agitați. Sedarea în cazul lor se ridică în mod progresiv, atunci când se apropie momentul în care pacientul este detubat. Pacienții în acest caz sunt sedați și există inclusiv medicamente care paralizează mușchii pentru a permite o adaptare perfectă a pacientului la ventilator – pentru ca el să nu lupte împotriva presiunii cu care este împins aerul în plămâni”, explică medicul Radu Lupescu.
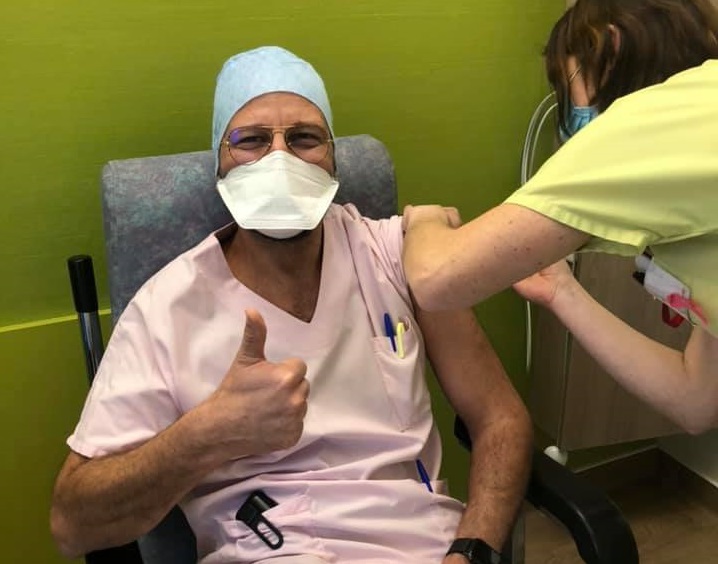
Medicul Radu Lupescu
A doua faza este atunci când pacientul începe să se trezească, „dar, din cauza medicamentelor care i-au fost administrate, el nu este neapărat perfect conștient de ceea ce face. Și atunci încercăm să ridicăm partea de sedare, să diminuăm sedarea pacientului, pentru a îl face să respire din ce în ce mai mult singur cu aparatul, cu ventilatorul, și să ajungem să îi scoatem tubul. În această fază, se întâmplă uneori ca pacientul să încerce să își smulgă sonda și asta este periculos, pentru că, practic, pierdem zile întregi care au fost câștigate și ne întoarcem într-o fază anterioară. Iar în cazul acesta, într-adevăr se întâmplă destul de des, dacă pacientul nu este cooperant, să i se lege mâinile cu un dispozitiv adaptat. Aceasta nu este o limitare a libertății pacientului, ci are scopul ca pacientul să fie suficient de treaz și cooperant pentru ca noi să îi explicăm ceea ce facem și să putem să îi scoatem tubul atunci când este momentul.”
Practic, „este spre binele pacientului”, spune medicul Radu Lupescu: „În momentul în care oprim sedarea, acestea sunt medicamente în cazul cărora trec ore sau, uneori, mai mult de o zi până când se duce în totalitate efectul. Iar ei se trezesc, sunt un pic agitați și atunci riscă să își smulgă cateterul, sonda de intubație și așa mai departe. Este o metodă necesară, uneori este necesar să fie legați. Este vorba despre un interval de timp limitat, nu vorbim în niciun caz de săptămâni întregi. Dar este uneori necesar.”
Spre deosebire însă de spitalele din România, unde rudele pacienților sunt de multe ori nevoiți să facă eforturi pentru a obține informații despre starea celor internați, în Franța, personalul medical este în contact permanent cu familia: „Pentru că este o perioadă dificilă, rudele nu pot veni să vadă pacientul. Iar noi comunicăm cu ei în permanență, în fiecare zi, le dăm vești despre cum a evoluat situația în ultimele 24 de ore, care sunt tratamentele care i se administrează și așa mai departe. Iar atunci când pacienții încep să comunice, îi dăm la telefon să vorbească cu rudele, pentru ca acestea să știe că sunt bine. Nu știu în ce măsură se practică acest lucru în spitalele din România, dar este important, pentru că dacă nu au nicio veste și nu știi ce se întâmplă cu el este foarte greu și angoasant pentru familie.”
Pacienții COVID-19 pot avea tulburări neurologice provocate tocmai de virus, care îi fac să fie agitați
Medicul Emilian Imbri a fost, până acum câteva zile, managerul Spitalului de Boli Infecțioase și Tropicale Victor Babeș din București, aflat de un an în prima linie în lupta împotriva COVID-19.
Emilian Imbri spune că eventuala sedare și imobilizare a pacienților internați în ATI este o măsură „nu numai legală, ci și recomandată”.
Emilian Imbri nu este medic ATI, dar a coordonat mulți ani activitatea spitalului. „În ceea ce privește procedura prin care pacienții din ATI sunt sedați și chiar contenționați – adică li se limitează mișcările prin imobilizarea mâinilor cu niște curele speciale – există proceduri medicale care sunt publicate, sunt acceptate, nu tacit, ci descrise în fiecare secție unde se poate ajunge la contenția bolnavului – este vorba despre secțiile de Psihiatrie și de secțiile de Terapie Intensivă.”

Medicul Emilian Imbri
„Aceste măsuri nu numai că sunt legale, sunt și recomandate”, subliniază medicul Emilian Imbri. „În Terapie Intensivă există pacienți care din cauza tulburărilor de comportament – fie că le aveau dinainte, pot avea boli psihice despre care nu se știa sau despre care se știe – sau pacienții COVID-19 pot avea tulburări neurologice provocate tocmai de infecția cu acest virus. Acești pacienți devin fie foarte agitați, violenți, atacă – mai puțin acest lucru, cât faptul că își pot smulge singuri tuburile prin care primesc medicație sau alimentație. În cazul în care nu sunt sedați își pot smulge tuburile, pricinuindu-și daune și mai mari decât boala în sine.”
Cum se ia decizia ca un pacient din ATI să fie imobilizat? Se formează o comisie care hotărăște acest lucru: „În fiecare spital se înființează o comisie formată din 2-3 medici, 3 de regulă, din care fac parte obligatoriu directorul medical și șeful secției de Terapie Intensivă din spitalul respectiv, precum și medicul curant, care stabilesc nevoia ca pacientul să fie contenționat. Se scrie în foaie, se documentează totul și se trece la acest procedeu. Nu este în niciun caz vorba despre ceva făcut cu răutate, cu forța sau despre ceva făcut pentru a chinui sau pentru a provoca un rău pacientului. Ei rămân în această situație pentru câteva zile, în funcție de evoluția lor, până când își revin și până când ajung să colaboreze din nou cu medicii.”
Emilian Imbri consideră că poveștile care au ajuns să fie vehiculate recent, „cum că cineva are ceva cu pacienții și îi leagă pentru a le face rău sau pentru a scăpa de ei sunt pur și simplu o interpretare rău voitoare. Iar situația despre care s-a discutat foarte mult în media, despre acel medic ilustru care a reclamat faptul că fratelui dumnealui, tot medic, i s-au aplicat rele proceduri, este, după părerea mea, o problemă care trebuie cercetată mai în amănunțime de organele abilitate pentru acest lucru. Cred că acolo, mai degrabă, poate fi vorba despre o neînțelegere mai veche între colectivul de medici și medicul respectiv.”
„Eu răzbunare sau rele intenții în meseria pe care am practicat-o mai bine de 40 de ani nu am întâlnit”, ține să sublinieze fostul manager al Spitalului Victor Babeș.
Teamă și neîncredere în spitalele românești, în plin val 3
Medicul Emilian Imbri se teme și de faptul că vehicularea unor astfel de informații reprezintă un motiv pentru care pacienții întârzie să se mai prezinte la spital: „începând cu povestea aceea în care Avocatul Poporului a făcut o confuzie regretabilă între penitenciare și spitale, anul trecut și luând în calcul și accidentele pe care sistemul sanitar le-a trăit – incendiile din cele două spitale COVID, precum și posturile de televiziune unde se spune săptămânal, nu știu dacă întâmplător sau voit, ‘în spitalele din România, dacă te internezi, nu mai scapi cu viață’.”
„Toate acestea nu fac decât să inducă teamă și neîncredere în spitale, iar pacienții, în loc să ajungă la spital la timp, ajung prea târziu pentru a fi salvați”, atrage atenția Emilian Imbri.
„Sunt lucruri care intră în subconștient, unii le dau crezare”, subliniază medicul. „Și atunci unii preferă să se trateze acasă, se gândesc că este mai bine să nu ajungă la spital. Mai apar și manifestațiile acestea de stradă pentru așa-zisele drepturi.”
La acestea se mai adaugă „și fenomenul acela cu comentatori care spun că sigur medicamentul X face bine. În mod normal, nici nu ai avea voie să spui numele acestor medicamente. Înainte nici reclame la televizor pentru medicamente nu aveau voie să apară. Iar COVID este o boală care se tratează la televizor”, adaugă Emilian Imbri.
„Așa am ajuns în situația în care sistemul medical din România nu există, la fel cum nici infecția cu SARS-CoV2 nu există pentru unele persoane. Și am ajuns în situația în care acest sistem, care este cum vreți voi, găunos, parșiv, plin de hoți, bandiți, ucigași sau schingiuitori – a reușit, totuși, să salveze zeci și zeci de oameni bolnavi de COVID. În această meserie nu ar trebui acceptată imixtiunea unor persoane care nu sunt medici. Și la fotbal unii stau pe margine, mănâncă semințe și comentează, dar nu se apucă să joace. În medicină nici măcar nu ar trebui să își dea cu părerea”, este concluzia fostului manager al Spitalului Victor Babeș din București.
„Vorbești cu pacientul, spune că stă liniștit, iar când te întorci cu spatele începe să tragă de aparatura medicală”
Florin Roșu este medic ATI și șeful Secției de Anestezie-Terapie Intensivă de la Spitalul de Boli Infecțioase Sfânta Parascheva din Iași, spital COVID-19 din prima linie. Din decembrie anul trecut, Florin Roșu este și managerul interimar al spitalului.
Medicul Florin Roșu explică, pentru HotNews.ro, că există mai multe situații: „sunt situații în care pacientul nu este intubat, dar este agitat. Agitația psiho-motorie este dată fie de către boală, pentru că COVID-19 îmbracă și simptomatologie neurologică, care este dată fie efectiv de către virus, fie de hipoxie, adică de scăderea concentrației de oxigen la nivelul creierului. Și atunci, apare o agitație psiho-motorie. Moment în care, desigur, pacientul are nevoie de oxigen.”
Dacă i se montează ventilație non-invazivă, care reprezintă o mască facială, iar prin intermediul măștii respective este conectat la ventilator și este ventilat, „el dacă are această agitație psiho-motorie și își scoate masca, atunci este foarte rău pentru el. Sau dacă începe să își smulgă device-urile medicale – începe să își smulgă cateterul arterial, cateterul venos central. Pentru a împiedica aceste lucruri, pacientul este sedat. Se face o sedare ușoară, sedare anxiolitică, așa se cheamă, care nu afectează centrii respiratori. Pacientul este mai liniștit, se discută cu el și trebuie avut răbdare până când trece de această fază.”

Florin Roșu, medic ATI
O altă fază este când plămânii pacientului sunt afectați, capacitatea lui pulmonară este depășită și atunci pacientul este intubat. „În momentul în care pacientul este intubat, el trebuie să fie sedat, din două motive: primul, pentru confortul lui, pentru că este vorba despre o intubație invazivă, orotraheală. Vă imaginați că pacientul, având o sondă de intubație introdusă în trahee, care ajunge pănă în plămân, are o senzație total de nedorit. Și atunci, pentru confortul pacientului, el este sedat cu medicamente care se folosesc în anestezie. Este pentru confortul lui și pentru a putea fi ventilat mai eficient. Este ceea ce se numește comă indusă. Dacă pacientul ar fi conștient, ar fi un chin mult prea mare pentru el. Noi spunem că ‘se luptă cu ventilatorul’. Și atunci, pentru confortul lui și o ventilație mai eficientă, doar la pacientul intubat se folosește o sedare mai profundă. Pentru ceilalți pacienți se folosește sedare mult mai ușoară”, explică medicul ATI.
Florin Roșu admite că există într-adevăr și contenționarea, adică legarea pacientului, „care este o formă de manevră medicală. Nu se contenționează pacientul intubat și sedat, pentru că nu există motiv. Dar, dacă el este agitat și este pus pe ventilație non-invazivă, poți să iei hotărârea de a contenționa pacientul. Sunt dispozitive speciale, medicale, de care sunt legate mâinile, nu picioarele, se anunță familia, se discută cu familia, li se explică de ce s-a luat această decizie, iar decizia este în interesul pacientului. Așa cum vă spuneam, dacă nu este contenționat, pacientul își face rău singur. Pentru că, în momentul respectiv, funcția lui cognitivă este afectată. De multe ori vorbești cu el, spune că stă liniștit, iar când te întorci cu spatele începe să tragă de aparatura medicală, să își scoată cateterele. Este o manevră medicală, în interesul pacientului.”
Dar, subliniază el, „nu se pune problema că am sedat pacientul, l-am legat și am plecat din salon. În niciun caz! Nu pot fi lăsați pacienții așa. Contenționarea nu se face pe termen lung, iar familiei pacientului i se explică aceste aspecte.”







